Երկուշաբթի-ուրբաթ 9.00-17.00
Զննում
Վահանագեղձի հանգույցները սովորաբար պատահական են հայտնաբերվում. երբեմն հիվանդն ինքն է նկատում, երբեմն էլ շրջապատող մարդիկ են ուշադրություն դարձնում «մեծացած վահանագեղձին»: Հենց մանրակրկիտ զննումն էլ հիմք է դառնում հիվանդ – բժիշկ-էնդոկրինոլոգ փոխհարաբերության, որն էլ իր հերթին ենթադրում է հիվանդի մանրակրկիտ զննում և հետազոտում՝ ուղղված վահանագեղձի հիվանդության հայտնաբերմանը:
Զննումը հնարավորություն է տալիս հայտնաբերելու վահանագեղձի մեծացումը, բլթերի միջև անհամաչափությունը (ասիմետրիան), որը բնորոշում է հանգույցի առկայությունը, բացի այդ, զննումը ենթադրում է տարբեր նշանների (սիմպտոմների) հայտնաբերում. հիվանդների նյարդային և անհանգիստ վիճակ, ակնագնդերի արտանկում, աչքերի արտահայտված փայլ, որը բնորոշ է թիրեոտոքսիկոզին, սրտխփոց և այլն:
Բնականաբար, զննմանը զուգահեռ, բժիշկը հավաքում է անամնեզ, հարցնում , թե հիվանդն ինչից է գանգատվում և տալիս մի շարք պարտադիր հարցեր: Նախ՝ ճշտում է ժառանգականության առկայությունը վահանագեղձի կամ էնդոկրին այլ գեղձերի այս կամ այն հիվանդության առումով, հարցնում կյանքի ընթացքում հնարավոր ճառագայթումների, նախկինում կատարված հետազոտությունների կամ ուղեկցող այլ հիվանդությունների մասին: Բժիշկն առանձնահատուկ ուշադրություն պետք է դարձնի այնպիսի գանգատների վրա, ինչպիսիք են հանգույցի արագ աճը, ձայնի խռպոտությունը, հազը, շնչառության կամ կլման ակտի խանգարումը:
Զննումից և հարցուփորձից հետո բժիշկը մատներով շոշափում է (պալպացիա)՝ վահանագեղձը: Պալպացիայով բժիշկը որոշում է վահանագեղձի չափերը և տեղակայումը, հյուսվածքի պնդության աստիճանը (կոնսիստենցիան), հանգույցների առկայությունը, նույնիսկ դրանց քանակը, չափերը, սահմանները, ինչպես նաև մեծացած ավշային հանգույցների առկայությունը:
Հետազոտման (զննման) ժամանակ առանձնահատուկ կարևորություն ունի ամուր (կարծր), քիչ շարժուն, անհամասեռ մակերեսով հանգույցների, ինչպես նաև մեծացած ավշային հանգույցների հայտնաբերումը: Բոլոր այս նշանները, ըստ էության, մատնանշում են պրոցեսի չարորակացումը:
Ուլտրաձայնային հետազոտություն (ՈՒՁՀ)
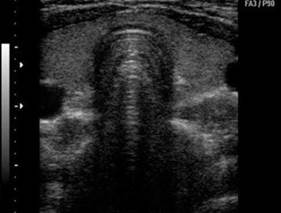
Ախտորոշման գործընթացի հաջորդ փուլը վահանագեղձի ուլտրաձայնային հետազոտությունն է: Ուլտրաձայնային հետազոտությունը հնարավոր դարձրեց վահանագեղձի հյուսվածքի և այլ կառուցվածքների հետազոտումը իրական ժամանակային հատվածում, մեծ հեղաշրջում առաջացրեց հանգուցային գոյացությունների ախտորոշման մեջ: ՈՒՁՀ նոր տեխնոլոգիաները հնարավորություն են տալիս հստակ հայտնաբերելու վահանագեղձի հյուսվածքի՝ անգամ 2-3մմ մեծության անհամասեռության օջախները: Վահանագեղձի հանգույցներն ախտորոշելու ուլտրաձայնային հետազոտության հնարավորություններն անհամեմատ մեծ են՝ ի տարբերություն պալպացիայի, որի դեպքում մենք ընդամենը կառող ենք ենթադրել կամ կասկածել հանգույցի առկայությունը: Հայտնի է, որ երբ որոշ հիվանդների մոտ շոշափելով հայտնաբերվում է մեկ հանգույց, ուլտրաձայնային հետազոտությամբ 20-50% դեպքերում հայտնաբերվում են այլ հանգույցներ ևս: Սակայն ուլտրաձայնային հետազոտությունն ունի մեկ բացասական կողմ: Հաճախ հիվանդները, որոնց մոտ ուլտրաձայնային հետազոտության արդյունքում հայտնաբերվում են 3-4մմ մեծության հանգույցներ, հայտնվում են հուզական անկայուն վիճակում: Չհետևելով բժշկի խորհուրդներին, չխնայելով իրենց ժամանակն ու միջոցները՝ երկարատև ամիսներ ստանում են ոչ անհրաժեշտ բուժում: Ներկայումս ընդունված է այն տեսակետը, որը մեր համոզմամբ ևս արդարացված է, թե փորձառու սոնոգրաֆիստը 4մմ-ից փոքր գոյացությունը երբեք հանգույց չի համարում, իսկ փորձառու էնդոկրինոլոգը չի զբաղվում նման հանգույցների բուժմամբ:
Ցանկալի կլինի, որ վահանագեղձի ուլտրաձայնային հետազոտությանը զուգահեռ կատարվի նաև վերջինիս դոպլեր հետազոտություն, որը հնարավորություն կտա բացահայտելու հանգույցի ներսում արյան հոսքի ինտենսիվությունը:
Բարակասեղային ասպիրացիոն բիոպսիա
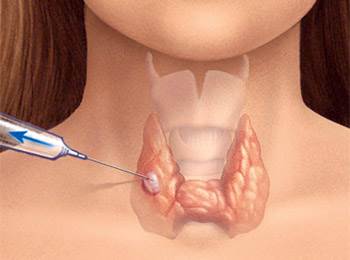
Ըստ ժամանակակից մոտեցումների՝ 1սմ-ից փոքր հանգույցները հարկավոր չէ ենթարկել լրացուցիչ հետազոտության: Նման հանգույցների կլինիկական նշանակությունը մեծ չէ, եթե անգամ վերջիններս չարորակ լինեն: Հարկավոր է միայն տարին մեկ անգամ կատարել ՈՒՁՀ՝ վերը նշված հանգույցների աճի դինամիկան հսկելու նպատակով: Բացառություն են միայն այն հանգույցները, որոնք ՈՒՁ-ախտորոշիչ առումով կասկածելի են: Այս հանգույցների, ինչպես նաև 1սմ և ավելի մեծություն ունեցող հանգույցների դեպքում ցուցված է անցկացնել հանգույցի բջջային կազմը բացահայտող հետազոտություն՝ բարակասեղային ասպիրացիոն բիոպսիա:
Մենք հենց այնպես չէ, որ առանձնացրինք «կասկածելի» և «1սմ և ավելի չափսեր ունեցող բոլոր հանգույցները» արտահայտությունները: Շատ կարևոր է հիշել, որ ՈՒՁՀ-ն չի կարող պատասխանել այն հարցին՝ չարորա՞կ է հանգույցը, թե՞ բարորակ: ՈՒՁՀ-ն կարող է միայն օգնել կասկածի առնելու հանգույցի չարորակ լինելը, և ոչ ավելին:
Ստացվում է, որ ՈՒՁՀ-ն օգնում է բացահայտելու այն հիվանդներին, որոնք բարակասեղային բիոպսիա կատարելու կարիք ունեն: Պետք է միշտ նկատի ունենալ և հիշել այն, որ միակ հուսալի մեթոդը բիոպսիան է, որը հնարավորություն է տալիս բացահայտելու և հաստատելու հանգույցի չարորակ լինելը:
Բարակասեղային բիոպսիան (ԲԱԲ) համարվում է վահանագեղձի հանգույցներ ունեցող հիվանդներին հետազոտելու գլխավոր մեթոդը: Կլինիկական պրակտիկայում ԲԱԲ-ի կիրառումը շուրջ երեք անգամ նվազեցրեց այն հիվանդների քանակը, որոնց ցուցված էր վիրահատական բուժում: Փոխարենը այն հիվանդների շրջանում, ում ցուցված է վիրահատություն, չարորակ ուռուցքները երեք անգամ ավելի հաճախ են հանդիպում, քան մինչ ԲԱԲ-ի ի հայտ գալը: Այսպիսով, ԲԱԲ-ի կիրառմամբ հնարավոր եղավ իրականում խուսափել վիրահատության կարիք չունեցող վիրահատական դեպքերից և փոխարենը վիրահատել այն դեպքերում, երբ վիրահատությամբ է պայմանավորված հիվանդի կյանքի տևողությունը:
Հետազոտման այս մեթոդի էությունը հետևյալն է. ՈՒՁՀ հսկողությամբ բժիշկը բարակ ասեղով, որը միացված է դատարկ ներարկիչին, կատարում է պունկցիա (ընդծակում) և ասպիրացիա (ներքաշում) վահանագեղձի հանգույցից: Հիմնականում կատարվում է 2-3 պունկցիա հանգույցի տարբեր հատվածներում, որպեսզի ստացվի անհրաժեշտ քանակությամբ բիոպտատ, և բացառվեն բոլոր հնարավոր սխալները:
Ողջ միջամտությունը տևում է մեկ րոպեից ոչ ավելի և հեշտ տանելի է բոլոր հիվանդների կողմից: Պունկցիայի տեղում մոտ 2 ժամ դրվում է թանզիվե խծուծ: Միջամտությունը ավարտելուց 5-10 րոպե հետո հիվանդը կարող է զբաղվել իր գործերով, իսկ 2 ժամ հետո թույլատրվում է լողանալ, զբաղվել սպորտով: Ստացված բիոպտատը (կենսանյութը) հետազոտվում է բջջաբանական լաբորատորիայում: Մոտավորապես 95-98% դեպքերում հյուսվածքաբանը տալիս է ճիշտ և հստակ պատասխան: Այն բոլոր դեպքերում, երբ բիոպտատը (հետազոտվող նյութը) եզրակացության համար անհրաժեշտ քանակությամբ բջիջներ չի պարունակում, պունկցիան դիտարկվում է որպես ոչ ինֆորմատիվ: Այս դեպքում առաջարկվում է կրկնակի հետազոտության, իհարկե, հիվանդի ցանկությամբ: Ի դեպ, 2-5% դեպքերում բիոպտատը կարող է ճանաչվել ոչ ինֆորմատիվ:
Առավել հաճախ (մոտ 80% դեպքերում) բիոպտատը հետազոտելու արդյունքում հայտնաբերվում են, այսպես կոչված, «կոլոիդային հանգույցներ», որոնք վկայում են հանգույցի (հանգույցների) բարորակ լինելու մասին: Նման դեպքերում վիրահատական միջամտության հազվադեպ են դիմում:
Բջջաբանական ախտորոշումների երկրորդ խմբի հիմքում պրոցեսի չարորակ բնույթն է՝ «պապիլյար կարցինոմա», «մեդուլյար կարցինոմա», «անապլաստիկ կարցինոմա», «լիմֆոմա»: Նման ախտորոշումները վիրահատական միջամտության ցուցում են:
Երրորդ խմբի ախտորոշումները վերաբերվում են այն դեպքերին, երբ հանգույցում զարգացել է բորբոքային պրոցես («աուտոիմուն թիրեոիդիտ»): Հյուսվածքաբանի նման եզրակացությունը վկայում է այն մասին, որ հետազոտման համար ստացված նյութը՝ բիոպտատը, ստացվել է ոչ թե հանգույցից, այլ «պսևդոհանգույցից» (կեղծ հանգույցից), որն էլ վահանագեղձի հյուսվածքի բորբոքային հատված է: Նման բորբոքային օջախները հաճախ դժվար է լինում ՈՒՁՀ-ով տարբերակել իսկական հանգույցներից, և անհրաժեշտ է երկրորդ անգամ ևս կատարել բիոպսիա: Բորբոքային օջախների հայտնաբերման դեպքում վիրահատական միջամտություն անհրաժեշտ չէ։
Բջջաբանական հետազոտության չորրորդ խումբն է «ախտորոշման գորշ գոտին» կամ «եզրակացություններ չարորակության կասկածով»: Բջջաբանի ախտորոշումն է ֆոլիկուլյար ուռուցք (նեոպլազիա): Վերջինս ֆոլիկուլյար ադենոմա է (բարորակ ուռուցք) կամ ֆոլիկուլյար կարցինոմա (չարորակ ուռուցք): Ցավոք, այս դեպքում բջջաբանական հետազոտությունը չի կարող բացառել ուռուցքի չարորակ լինելը (վիճակագրական տվյալներով 15% դեպքերում), ուստի նման եզրակացությունը հանդիսանում է վիրահատական միջամտության բացարձակ ցուցում:
Որքան անվտանգ և օգտակար է բարակասեղային բիոպսիան, այնքան այն կասկածների և հարցերի տեղիք է տալիս՝ պայմանավորված հասարակության մեջ ինֆորմացիայի պակասով։ Այդ պատճառով էլ անդրադառնանք այն հարցերին, որոնք առավել հուզում են հասարակությանը:
Հորմոնների մակարդակը որոշելը և հակամարմինների տիտրը
Առաջին հերթին կատարվում է արյան հետազոտություն՝ վահանագեղձի հորմոնների մակարդակը որոշելու համար: Վահանագեղձի հորմոնային վիճակը պարզելու համար հարկավոր է արյան մեջ որոշել միայն մեկ՝ թիրեոտրոպ հորմոնի մակարդակը: Այս հորմոնն արտադրվում է հիպոֆիզում (մակուղեղում), կարգավորում է վահանագեղձի ֆունկցիան, այդ պատճառով էլ թիրեոտրոպ հորմոնի մակարդակը որոշելը հաճախ բավարար է վահանագեղձի ֆունկցիոնալ վիճակը գնահատելու համար: Եթե թիրեոտրոպ հորմոնի մակարդակը տատանվում է ընդունված նորմայից, ապա ցանկալի է որոշել T3-ի և T4-ի մակարդակներն արյան մեջ, որպեսզի ավելի ճիշտ պատկերացում ստանանք վահանագեղձի ֆունկցիայի մասին: Մեր երկրում վահանագեղձի հորմոնները որոշելու նպատակով օգտագործել են տարբեր սերունդների ավտոմատ անալիզատորներ: Անալիզների արդյունքներն առավել հստակ լինելու համար ցանկալի է օգտագործել երրորդ սերնդի անալիզատորներ: Վերջիններիս դեպքում կիրառում են իմունահեմիլյումինեսցենտային մեթոդը՝ հորմոնների կոնցենտրացիան (մակարդակը) որոշելու նպատակով: Այս մեթոդով կատարված անալիզներն ունեն նույն արժեքը, ինչ ավելի հին մեթոդով կատարվածները (օրինակ՝ իմունաֆերմենտային մեթոդով): Հաճախ հորմոնների մակարդակը որոշելուց բացի, անհրաժեշտ է լինում որոշել վահանագեղձի հյուսվածքի հանդեպ հակամարմինների տիտրը (հակամարմիններ թիրեոպերօքսիդազայի և հակամարմիններ թիրեոգլոբուլինի հանդեպ): Վերը նշված հակամարմինների տիտրի բարձրացումը վկայում է հիվանդի աուտոիմուն ռեակցիայի զարգացման մասին.այս դեպքում օրգանիզմի իմուն համակարգը «պայքարում» է սեփական օրգանի՝ վահանագեղձի դեմ: Հակամարմինների տիտրի բարձրացումը հանդիպում է աշխարհի բնակչության 10%-ի դեպքում և ոչ միշտ է վկայում այն մասին, որ առկա է հիվանդություն: Հետագայում պետք է որոշվի հակամարմինների տիտրը, քանի որ հնարավոր է պարզվի այս կամ այն հիվանդության (առաջին հերթին՝ աուտոիմուն թիրեոիդիտի, որի դեպքում անհրաժեշտ է հատուկ բուժում) առկայությունը: Երբեմն վահանագեղձի հանգույցներ ունեցող հիվանդի մոտ անհրաժեշտ է լինում արյան մեջ որոշել կալցիտոնինի (C- բջիջների կողմից արտադրվող հորմոն) մակարդակը: Վերջինիս քանակի մեծացումը վկայում է վահանագեղձի չարորակ ուռուցքի՝ մեդուլյար կարցինոմայի մասին:
Վահանագեղձի սցինտիգրաֆիա
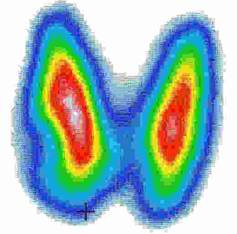
Արյան մեջ վահանագեղձի հորմոնների բարձր մակարդակ ունեցող հիվանդներին երբեմն անհրաժեշտ է լինում կատարել լրացուցիչ հետազոտություն՝ վահանագեղձի սցինտիգրաֆիա յոդի կամ տեխնեցիումի իզոտոպներով: Սցինտիգրաֆիան ռադիոնուկլիդային հետազոտություն է և հանգեցնում է օրգանիզմի աննշան ճառագայթման, բայց վերջինիս չափաբաժինը հիվանդի օրգանիզմի համար նվազագույն է: Սցինտիգրաֆիայի ժամանակ որոշվում է ներմուծված պրեպարատի (I131, Tc99 և այլն) կուտակման մակարդակը վահանագեղձի հյուսվածքում և հանգույցներում, ինչը տալիս է «սառը» (չի կուտակում ռադիոիզոտոպ, չի արտադրում հորմոն) և «տաք» (շատ է կուտակում ռադիոիզոտոպ, շատ է արտադրում հորմոն) օջախներ հայտնաբերելու հնարավորություն: Ակտիվ ֆունկցիոնալ օջախների հայտնաբերումը վահանագեղձի հյուսվածքում առավել կարևոր է թիրեոտոքսիկոզով հիվանդների դեպքում: Այս դեպքում անհրաժեշտ է պարզել՝ հանգու՞յցն է արդյոք հանդիսանում թիրեոտոքսիկոզի աղբյուր (տոքսիկ ադենոմա), թե՞վահանագեղձն ամբողջությամբ (դիֆուզ տոքսիկ խպիպ):
Հետազոտման լրացուցիչ մեթոդներ
Վահանագեղձի հանգույցներ ունեցող հիվանդներին երբեմն ենթարկում են կերակրափողի ռենտգեն-կոնտրաստային հետազոտության: Հիվանդը խմում է կոնտրաստ նյութ (բարիում) և կլման ակտի ժամանակ կատարվում է ռենտգեն նկար, որի վրա տեսանելի են լինում կերակրափողի սահմանները. դրանք կարող են շեղված լինել՝ պայմանավորված մեծ հանգույցների կողմից սեղմումով:
Երբ ՈՒՁՀ արդյունքներն անբավարար են, հաճախ կիրառում են համակարգչային շերտագրություն (CT) և մագնիսառեզոնանսային շերտագրություն (MRT)՝ հատկապես հետկրծոսկրային խպիպներ հայտնաբերելու համար: Նշված հետազոտություններով հնարավոր է հայտնաբերել կրծքավանդակի (և առհասարակ օրգանիզմի) մեծացած ավշային հանգույցները: Բացի այդ, շետագիր կամ տոմոգրաֆիկ հետազոտությունները չարորակ ուռուցքների դեպքում հնարավորություն են տալիս բացահայտելու վահանագեղձի փոխհարաբերակցությունը հարևան օրգանների հետ: Տոմոգրաֆիկ հետազոտությունների հիմնական թերությունը դրանց թանկարժեքությունն է:
Վահանագեղձի բիոպսիա
Ընդունված է, որ միայն բիոպսիայի միջոցով է հնարավոր հաստատել կամ բացառել վահանագեղձի հանգույցում քաղցկեղի առկայությունը: Ընդ որում, բիոպսիայի պատասխանի Ճշգրտությունը հասնում է 98-99%-ի:
Բիոպսիա պետք է կատարել բոլոր այն հիվանդներին, որոնց ՎԳ-ում առկա է 1սմ և ավելի մեծությամբ հանգույց: Բացի այդ, բիոպսիա պետք է կատարել այն հիվանդներին, որոնց ազգականներն ունեցել են ՎԳ-ի քաղցկեղ, նաև այն հիվանդներին, որոնք ենթարկվել են ճառագայթման: Նմանօրինակ դեպքերում բիոպսիա պետք է կատարել անգամ, եթե հանգույցի չափսը չի գերազանցում 1սմ-ը:
ՎԳ-ի բիոպսիայի մեթոդիկան բավական լավ է մշակված: Մասնագիտացված կենտրոններում, որոնք բավականաչափ փորձ ունեն, բժշկին բիոպսիա կատարելու համար լրացուցիչ հմտություններ կամ սարքավորումներ (գործիքներ) հարկավոր չեն. բավական են միայն ՈՒՁՀ ապարատը և ներարկիչը՝ բարակ ասեղով: Նման մեթոդը կոչվում է «ազատ ձեռքերի մեթոդ»: ՈՒՁՀ ապարատի տվիչը (ցուցիչ) ծածկվում է ախտահանված ծածկոցով, պարանոցի մաշկը մշակվում է հակամանրէային լուծույթով, որից հետո բժիշկը կատարում է պունկցիա՝ ՈՒՁՀ-ի հսկողությամբ: Ասեղի ծայրը երևում է, ուստի բժիշկը վստահ է, որ պունկցիան ճիշտ է կատարվում: Առանց ՈՒՁՀ-ի հսկողության բիոպսիա չի կարելի կատարել: Նախկին մեթոդը, որը կոչվում է «ՎԳ-ի կույր բիոպսիոն մեթոդ», վաղուց հնացած է և լի է մի շարք բարդություններով: Բիոպսիայի տևողությունը 1-2 րոպե է: Թեև բիոպսիան հաճելի միջամտություն չէ, բայց և արտահայտված ցավային զգացողություններ այն չի առաջացնում, առավել ևս փորձառու բժշկի ձեռքերում: Սովորաբար մասնագիտացված կենտրոններում բիոպսիայի պատասխանը պատրաստ է լինում 2-3 օր հետո: Բիոպտատը պետք է հետազոտվի փորձառու բժիշկ-մորֆոլոգի կողմից: Ինչպես արդեն նշվել է, բիոպսիան նույնպես պետք է կատարի փորձառու բժիշկը, որը բազմիցս կատարել է այդ հետազոտությունը: Համաձայն միջազգային գիտական հետազոտությունների՝ միայն մշտական «վարժվածության» շնորհիվ է հնարավոր հասնել բիոպսիայի առավել ճշգրտությանը և ինֆորմատիվությանը: «Ինֆորմատիվություն» հասկացողությունը բիոպսիայի դեպքում մատնանշում է ՎԳ-ի պունկցիաների այն տոկոսը, որի դեպքում բժիշկ-մորֆոլոգին հաջողվում է տալ հստակ և տարբերակված եզրակացություն: Երբեմն ստացված բջիջների քանակը բավարար չէ ախտորոշումը հաստատելու համար: Այս դեպքում հյուսվածքաբանը նշում է, որ ստացված նյութը (բիոպտատը) ինֆորմատիվ չէ: Շատ կարևոր է, որ բիոպսիայի արդյունքում ստացված պատասխանը հասկանալի լինի թե՛ բժշկին, թե՛ հիվանդին: Բիոպսիայի արդյունքների հնարավոր տարաձայնություններից խուսափելու համար 2010-ին ԱՄՆ Bethesda քաղաքում ընդունվեցին մի շարք չափորոշիչներ ՎԳ-ի հանգույցների բիոպսիայի արդյունքները նկարագրելու համար: 2018-ին այդ չափորոշիչները ենթարկվեցին որոշակի փոփոխությունների և ենթադրում են ախտորոշման հետևյալ տարբերակները՝
· բարորակ հանգույց,
· չարորակ հանգույց (քաղցկեղ, լիմֆոմա, ՎԳ-ում մետաստազ),
· չարորակ հանգույցի կասկած,
· ֆոլիկուլային ուռուցք (ուռուցք, որն առաջանում է ֆոլիկուլային բջիջներից. մոտ 20% դեպքերում այս ուռուցքը չարորակ է),
· ֆոլիկուլային ուռուցքի կասկած,
· նյութը (բիոպտատը) ինֆորմատիվ չէ:
Նշված տարբերակներից 3-ի դեպքում (չարորակ ուռուցքի կասկած, ֆոլիկուլային ուռուցքի կասկած, նյութը ինֆորմատիվ չէ) ցանկալի է կատարել կրկնակի բիոպսիա: ՎԳ-ի քաղցկեղ կամ ֆոլիկուլային ուռուցք հայտնաբերելու դեպքում դիմում են վիրահատական միջամտության: Բարորակ ուռուցքների դեպքում վիրահատության հազվադեպ ենք դիմում, հիմնականում, երբ հիվանդը նշում է գանգատներ (շնչառության, կլլման ակտի խանգարում, օտար մարմնի զգացողություն), կամ էլ առկա է կոսմետիկ դեֆեկտ: